
La Fecundación in Vitro (FIV) es una técnica de reproducción asistida que consiste en poner en contacto, mediante técnicas de laboratorio, los óvulos con los espermatozoides. El objetivo: facilitar y conseguir la fecundación.
El embrión o embriones obtenidos de la fecundación son cultivados en el laboratorio y se transfieren al útero o se congelan para una futura transferencia.
Esta técnica está indicada para parejas que presentan algún tipo de esterilidad, ya sea femenina o masculina, como por ejemplo:
Para aumentar las posibilidades de éxito, se realiza una estimulación ovárica controlada con un tratamiento hormonal (gonadotropinas), durante 9-12 días. Esto permite el crecimiento de varios folículos y por lo tanto, la obtención de diferentes óvulos.
El ginecólogo adapta el protocolo de estimulación para cada paciente y durante el proceso, realiza controles ecográficos y analíticas hormonales de seguimiento.
Cuando los folículos han alcanzado el tamaño idóneo, se administra una inyección de HCG que permite la maduración final de los óvulos y se programa la punción ovárica a las 34-36 horas posteriores.
La punción ovárica es el procedimiento indicado para recuperar los óvulos, mediante la aspiración del líquido folicular.
Es un proceso que se realiza en quirófano bajo sedación, es indoloro, duran entre 15-20 minutos y no requiere ingreso.
Durante la punción, el ginecólogo accede a los ovarios vía transvaginal con ayuda de un tranductor ecográfico. Los líquidos foliculares que se extraen se transladan al laboratori de embriología.
El mismo día de la punción ovárica, se prepara en el laboratorio la muestra de semen, que puede ser de la pareja o de un donante. Si es de la pareja, debe obtenerse la muestra con una abstinencia de entre 2-7 días.
En el laboratorio se procesa la muestra de semen para seleccionar los espermatozoides con mayor calidad y movilidad. Existen diferentes técnicas para llevar a cabo este proceso y cada una de ellas estará indicada en función de la calidad inicial de la muestra.
La inseminación de los ovocitos maduros tiene lugar pocas horas después (4-6 horas post-punción), mediante la técnica más adecuada en cada caso:
Fecundación in vitro
Se ponen en contacto los ovocitos maduros y los espermatozoides y la fecundación tiene lugar de manera espontánea. Se puede hacer siempre que la muestra de semen sea de calidad suficiente y no haya un ciclo previo de fallo de fecundación.
Microinyección intracitoplasmática de espermatozoides (ICSI).
Mediante técnicas de micromanipulación se introduce un espermatozoide dentro del citoplasma del óvulo para producir la fecundación.
Microinyección intracitoplasmática de espermatozoides morfológicamente seleccionados (IMSI).
Es una técnica complementaria a la ICSI. La IMSI consiste en realizar, en tiempo real, una selección previa de los espermatozoides que se han de microinyectar mediante un microscopio invertido dotado de muchos más aumentos (alrededor de 6.000) que los utilizados habitualmente para la ICSI.
Entre 16 y 20 horas después de la inseminación, se identifican y se valoran los óvulos fecundados (cigotos). Hay que observar la presencia de 2 pronúcleos (uno femenino y uno masculino) en el interior del óvulo.
En este punto, ya se pueden descartar los óvulos que no hayan fecundado o que lo hayan hecho de forma incorrecta.
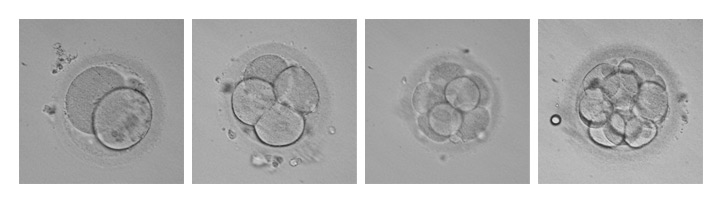
Los embriones obtenidos se dejan en cultivo en el incubador time-lapse del laboratorio entre 2 y 6 días, según el caso, en condiciones estables de temperatura, pH y gases.
Durante este tiempo, los embriólogos evalúan el desarrollo de los embriones, según los criterios morfológicos y patrones de división celular, con el objetivo de seleccionar los mejores embriones para la transferencia embrionaria o la congelación.
La transferencia embrionaria consiste en depositar el embrion o embriones dentro de la cavidad uterina, mediante un catéter. Se realiza entre los días 3 y 6 de cultivo embrionario, según cada caso.
Es un proceso que se realiza en una sala anexa al laboratorio, es sencillo, indoloro, no requiere sedación y dura aproximadamente 5-10 minutos. Finalizada la transferencia, la paciente deberá permanecer en reposo durante unos minutos.
Transferencia en fresco
Consiste en transferir el embrión o embriones en el mismo ciclo en el que se ha realizado la punción ovárica, sin congelar previamente los embriones. Se suele realizar entre el día 3 y 6 del cultivo embrionario y los embriones sobrantes se congelan.
Transferencia en diferido o Criotransferencia
Es la transferencia de un embrión o embriones previamente vitrificados, provenientes de un ciclo de FIV anterior.
Los embriones permanecen criopreservados en el Banco de Embriones de GIROFIV, hasta el momento en que la pareja desee someterse a una nueva transferencia o finalizar la congelación.
La paciente podrá saber si está embarazada, mediante un análisis de sangre de la hormona beta hCG, entre los 12-13 días después de la transferencia.